Bệnh học: Hội chứng thận hư
“Hội chứng Thận hư” là hội chứng lâm sàng và sinh hoá được đặc trưng bởi: protein niệu nhiều (> 3,5g/24giờ), protein máu giảm (< 60g/l), albumin máu giảm (<30g/l), lipit máu tăng và có phù.
- Dấu hiệu ngón tay (chân) dùi trống trong bệnh học
- Bệnh học nội khoa: Bệnh tăng huyết áp
- Phác đồ điều trị bệnh quai bị
Nguyên nhân và phân loại hội chứng thận hư
Theo các tổ chức Y học lâm sàng thì: Bảng phân loại hội chứng thận hư ở người lớn bao gồm hội chứng thận hư tiên phát hay nguyên phát (idiopathic or primary nephrotic syndrome) và hội chứng thận hư thứ phát hay hội chứng thận hư kết hợp (secondry nephrotic syndrome or nephrotic syndrome associated with specific causes).
Hội chứng thận hư nguyên phát
– Hội chứng thận hư đơn thuần: bệnh cầu thận tổn thương tối thiểu, chiếm tỉ lệ 20% số bệnh nhân có hội chứng thận hư.
– Hội chứng thận hư do viêm cầu thận mạn bao gồm:
+ Xơ hoá cầu thận ổ – đoạn: chiếm tỉ lệ 15-20% số bệnh nhân có hội chứng thận hư.
+ Bệnh cầu thận màng: chiếm tỉ lệ 25-30% số bệnh nhân có hội chứng thận hư.
+ Viêm cầu thận màng tăng sinh: chiếm tỉ lệ 5-10% số bệnh nhân có hội chứng thận hư.
+ Một số bệnh viêm cầu thận tăng sinh và xơ hoá khác: chiếm tỉ lệ 15-30% số bệnh nhân có hội chứng thận hư.
Hội chứng thận hư thứ phát
- Bệnh hệ thống:
– Bệnh Đái tháo đường.
– Bệnh Luput ban đỏ hệ thống và một số bệnh collagen khác.
– Bệnh thận nhiễm bột.
– Bệnh viêm mạch máu do miễn dịch (cryoglobulin máu hỗn hợp, u hạt Wegener, viêm nhiều động mạch, viêm thành mạch dị ứng…).
- Bệnh nhiễm khuẩn:
– Nhiễm vi khuẩn (nhiễm liên cầu khuẩn, giang mai, viêm màng trong tim nhiễm khuẩn bán cấp và cấp tính).
– Nhiễm virút (virút viêm gan B, virút viêm gan C, HIV, Cytomegalovirut).
– Nhiễm ký sinh trùng (sốt rét, Toxoplasma, sán máng…).
- Do thuốc:
– Muối vàng, thuỷ ngân và một số kim loại nặng.
– Thuốc kháng sinh Penicillamin.
– Một số thuốc kháng viêm không steroit.
– Líthium.
– Catopril.
– Heroin.
– Một số thuốc khác (probenecit, chlopropamit, ripampicin, tolbutamit, phenindion…).
- Dị ứng, nọc rắn, nọc ong và miễn dịch.
- Ung thư.
– Bệnh Hodgkin, bệnh bạch cầu lympho (thường gây nên bệnh cầu thận tổn thương tối thiểu).
– Một số khối u đặc (thường gây nên bệnh cầu thận màng).
- Bệnh di truyền và chuyển hoá:
– Hội chứng Alport.
– Bệnh Fabry.
– Bệnh hồng cầu hình liềm.
– Hội chứng thận hư bẩm sinh.
– Hội chứng thận hư có tính chất gia đình.
– Hội chứng móng tay – xương bánh chè.
- Một số nguyên nhân khác:
– Liên quan với chửa đẻ.
– Thải ghép cơ quan.
– Bệnh huyết thanh.
– Hẹp động mạch thận một bên.
Cơ chế Bệnh sinh
– Protein niệu nhiều là đặc trưng cơ bản nhất của hội chứng thận hư. Khi điện di protein niệu ở bệnh nhân có hội chứng thận hư do bệnh cầu thận màng, người ta thấy 80% là albumin. Albumin trong huyết tương mang điện tích âm, bình thường nó rất khó lọt qua được màng lọc của cầu thận vì lớp điện tích âm của màng lọc cầu thận ngăn cản. Trong hội chứng thận hư, màng lọc cầu thận để lọt nhiều albumin, điều này được giải thích là tổn thương do lắng đọng một số phức hợp miễn dịch gây nên huỷ hoại lớp điện tích âm của màng nền cầu thận, làm cầu thận để lọt dễ dàng một số phân tử mang điện tích âm như là albumin. Khi lượng protein (chủ yếu là albumin) được bài xuất trong một ngày lớn hơn 3,5g thì thường kết hợp với giảm albumin máu.
Giảm albumin máu trong hội chứng thận hư xảy ra do mất protein qua nước tiểu nhiều, tổng hợp protein của gan không bù đắp kịp. Điều này dẫn tới hậu quả làm giảm áp lực keo của máu gây nên phù do nước di chuyển từ lòng mao mạch ra tổ chức kẽ (theo định luật Starling). Thể tích máu giảm do thoát dịch ra tổ chức kẽ gây hoạt hoá hệ renin- angiotensin-aldosteron, arginin vasopressin (AVP) và hệ thần kinh giao cảm. Cơ chế này gây tăng tái hấp thu natri và nước của ống thận làm phù nặng lên. Người ta thấy mức độ nặng của triệu chứng phù liên quan với mức độ giảm albumin của máu.
– Giảm áp lực keo máu và rối loạn điều chỉnh tổng hợp protein đã kích thích gan tăng tổng hợp lipoprotein dẫn tới tăng lipit máu và làm xuất hiện một số thể mỡ trong nước tiểu (trụ mỡ, thể lưỡng chiết quang). Tăng lipit máu có thể còn do giảm dị hoá lipoprotein vì một số enzym lipoproteinlipaza, lexitin cholesterol transferaza trong máu giảm do mất qua nước tiểu. Một số protein khác mất qua nước tiểu bao gồm cả một số enzym, một số hormon, một số yếu tố đông máu, đã dẫn tới nhiều rối loạn chuyển hoá. Một số protein này bao gồm protein mang thyroxin, protein mang vitamin D3, transferin và protein mang một số nguyên tố vi lượng. Tình trạng tăng đông máu thường thấy trong hội chứng thận hư mức độ nặng là do mất qua nước tiểu antithrombin III (AT III); giảm nồng độ protein C, protein S trong huyết thanh; tăng fibrinogen máu và tăng ngưng tập tiểu cầu.
– Một số bệnh nhân bị mất IgG nặng có thể dẫn tới hậu quả giảm khả năng miễn dịch và dễ bị nhiễm khuẩn.
Lâm sàng, chẩn đoán, tiến triển và tiên lượng.
Lâm sàng & Cận lâm sàng trong chẩn đoán dấu hiệu hội chứng thận hư
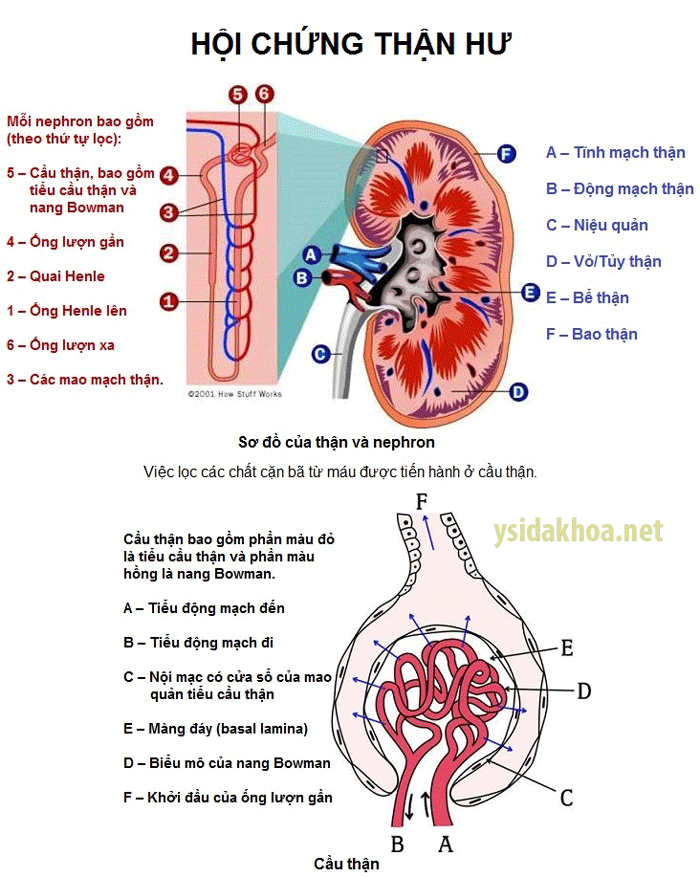
- Xét nghiệm máu xác định độ lọc cầu thận, creatinin máu, công thức máu, hồng cầu, bạch cầu, tiểu cầu, độ suy thận.
- Xét nghiệm nước tiểu, xác định lượng protein, hồng cầu, đường thận không được hấp thu thải qua nước tiểu, độ năng của viêm cầu thận.
- Siêu âm thận, ngoài phát hiện sỏi, ứ nước, nang thận, vôi thận, còn xác định độ teo thận, phân biệt vỏ, tủy thận còn tốt, hay không phân biệt thận teo.
- Sinh thiết thận xác định mức độ tổn thương trong thận.
- Ngoài ra kiểm tra huyết áp. Thường suy thận đi kèm huyết áp cao.
Chẩn đoán hội chứng thận hư
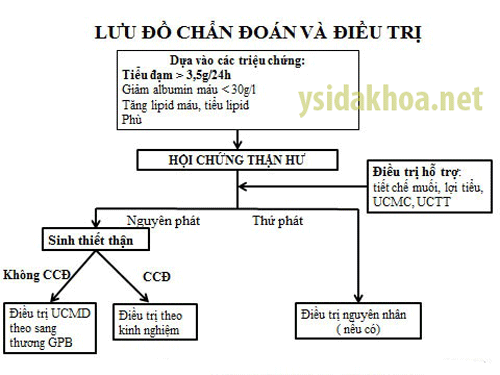
– Cho đến nay, hầu hết một số nhà khoa học Y học đều thống nhất chẩn đoán xác định hội chứng thận hư dựa vào một số yếu tố sau:
+ Phù.
+ Lượng protein trong nước tiểu cao > 3,5g/24giờ.
+ Nồng độ protein máu giảm thấp < 60g/l; albumin máu giảm < 30g/l.
+ Lipit máu tăng.
– Trong một số yếu tố trên thì 2 yếu tố có giá trị quyết định, đó là lượng protein trong nước tiểu > 3,5g/24giờ và nồng độ protein máu giảm thấp < 60g/l, albumin máu giảm < 30g/l. Một số trường hợp ở giai đoạn sớm chỉ thấy lượng protein trong nước tiểu cao > 3,5g/24giờ, trong khi đó nồng độ protein máu chưa giảm xuống < 60g/l. Trường hợp này, một số nhà khoa học Y học sử dụng thuật ngữ “protein niệu trong dãy thận hư”.
Tiến triển và tiên lượng hội chứng thận hư:
Hội chứng thận hư được tiên lượng và tiến triển liên quan đến thể tổn thương giải phẫu bệnh
– Bệnh thận với tổn thương cầu thận tối thiểu (minimal change disease):
Biểu hiện lâm sàng là hội chứng thận hư. Khoảng 80% bệnh nhân là người lớn đáp ứng với chữa bằng uống prednisolon với liều 1mg/kg/ngày. Trường hợp không đáp ứng với chữa có thể do chẩn đoán nhầm, thường nhầm với bệnh cầu thận xơ hoá ổ-đoạn ở giai đoạn đầu. Một trong những bệnh nhân có đáp ứng với prednisolon có thể giảm liều dần trong 4 tháng rồi ngừng, cần theo dõi protein niệu trong giai đoạn giảm liều prednisolon. Trường hợp bệnh tái phát thì dùng lại liều prednisolon ban đầu cũng có hiệu quả. Trường hợp hay tái phát, hay không thể giảm prednisolon dưới mức liều cao thì có thể phối hợp với cyclophosphamit (endoxan) với liều 2 mg/kg/ngày trong 2 tháng hoặc chlorambucil 0,2 mg/kg/ngày uống trong 2-3tháng. Bệnh nhân có hội chứng thận hư thay đổi tối thiểu ở người lớn, chỉ có 60% số bệnh nhân đáp ứng hoàn toàn với chữa corticoit sau 8 tuần, hơn 80% không còn protein niệu sau 16 tuần chữa và có 94% số bệnh nhân protein niệu về âm tính sau thời gian chữa dài hơn. Số bệnh nhân đáp ứng chậm với chữa được coi là kháng steroit và không nên chữa thêm nữa.
– Xơ hoá cầu thận ổ-đoạn (focal segmantal glomerulosclerosis): Hội chứng thận hư thường đi kèm với tăng huyết áp và suy thận, bệnh tiến triển dần dần đi đến suy thận mạn trong 5-10 năm sau khi được chẩn đoán. Một số phương pháp chữa cho đến nay chưa hoàn toàn hữu hiệu đối với thể bệnh này, tuy nhiên chữa bằng prednisolon có thể hạn chế được protein niệu và làm chậm tiến triển đến suy thận.
– Bệnh cầu thận màng (membranous nephropathy):
+ Bệnh còn được gọi là viêm cầu thận lan toả (diffuse glomerrulonephritis) biểu hiện lâm sàng là hội chứng thận hư. Bệnh có thể là nguyên phát hoặc liên quan đến một số bệnh hệ thống (luput ban đỏ, bệnh ác tính) hoặc do dùng thuốc (penicillamin, muối vàng). Bệnh có một trong những giai đoạn thuyên giảm tự nhiên nhưng cũng có lúc trở thành nặng. Khoảng 20% số bệnh nhân này tiến triển đến suy thận mạn giai đoạn cuối, số còn lại lui bệnh ở nhiều mức độ khác nhau.
+ Chưa có phương pháp chữa tối ưu bệnh cầu thận màng. Chữa hiện nay vẫn là dùng prednisolon liều cao 1-1,5 mg/kg/ngày trong ít nhất 2 tháng rồi giảm liều dần, hoặc kết hợp thuốc độc tế bào (chlorambucin) với prednisolon.
+ Bệnh nhân bị bệnh cầu thận màng được chữa bằng prednisolon trong 8 tuần là thích hợp; một trong những trường hợp đáp ứng kém có thể cần chữa 6 tháng với methyl-prednisolon và chlorambucin để bảo vệ chức năng thận trong thời gian dài.
Biến chứng nghẽn tắc tĩnh mạch thận gặp với tỉ lệ cao trong thể bệnh này. Khi có giảm mức lọc cầu thận đột ngột, cần nghĩ đến nghẽn tắc tĩnh mạch thận và phải xác định chẩn đoán bằng siêu âm Doppler mạch hoặc cộng hưởng từ hạt nhân, khi cần có thể chụp hệ tĩnh mạch.
– Viêm cầu thận màng tăng sinh (mesangial proliferative glomerulonephritis):
+ Ngoài hội chứng thận hư, bệnh còn có thể biểu hiện bằng viêm cầu thận cấp, đái ra máu không có triệu chứng lâm sàng hoặc đái ra protein. Biểu hiện lâm sàng trên kết hợp với bổ thể huyết thanh thấp đủ để cho phép chẩn đoán bệnh.
+ Viêm cầu thận màng tăng sinh tiến triển từ từ đến suy thận. Hiện nay, chữa thể bệnh này bao gồm prednisolon phối hợp với aspirin liều 325mg, uống 3 lần/ngày; cộng với dipyridamol 75mg, uống 3 lần/ngày, có thể làm chậm quá trình tiến triển đến suy thận ở bệnh nhân viêm cầu thận màng tăng sinh típ 1 (lắng đọng phức hợp miễn dịch dưới nội mô).
Một số biến chứng của hội chứng thận hư:
Biến chứng của hội chứng thận hư là hậu quả của một số rối loạn sinh hoá do mất nhiều protein qua nước tiểu. Có thể gặp một số biến chứng sau
– Suy dinh dưỡng: thường gặp ở trẻ em và cả ở người lớn nếu không cung cấp đủ protein để bù vào lượng protein bị mất qua nước tiểu.
– Suy giảm chức năng thận do rối loạn nước và điện giải, giảm thể tích máu do phù có thể dẫn đến suy thận chức năng.
– Nhiễm khuẩn: nguy cơ nhiễm khuẩn tăng do giảm IgM, IgG, giảm bổ thể trong huyết tương do mất qua nước tiểu. Có thể gặp viêm mô tế bào, zona, nhiễm khuẩn tiết niệu, viêm phúc mạc tiên phát, nhiễm khuẩn huyết do phế cầu và một số loại vi khuẩn khác.
– Giảm canxi máu: canxi máu giảm do giảm protein máu và do giảm hấp thu canxi từ ruột có thể gây nên cơn tetani.
– Nghẽn tắc mạch: có thể gặp viêm tắc tĩnh mạch, nhất là tĩnh mạch thận. Biến chứng này đã được biết từ lâu, nhưng mãi cho tới gần đây, người ta mới phát hiện tỉ lệ nghẽn tắc tĩnh mạch thận khá cao, từ 5-60% số bệnh nhân có hội chứng thận hư (tuỳ theo tác giả). Triệu chứng của viêm tắc tĩnh mạch thận thường kín đáo, phát hiện được thường dựa vào mức lọc cầu thận và chức năng thận suy giảm đột ngột, siêu âm Doppler tĩnh mạch thận hoặc chụp tĩnh mạch thận có cản quang thấy có cục nghẽn. ở nam giới, nếu nghẽn tắc tĩnh mạch thận trái, có thể thấy giãn tĩnh mạch bìu.
Biến chứng nghẽn tắc mạch có thể do rối loạn đông máu ở bệnh nhân có hội chứng thận hư gây nên . Rối loạn đông máu ở bệnh nhân có hội chứng thận hư có đặc điểm là giảm anti thrombin III (ATIII) trong máu do bị tăng đào thải qua nước tiểu, giảm nồng độ và/hoặc giảm hoạt tính của protein C, protein S trong máu. Tăng fibrinogen máu do tăng tổng hợp ở gan. Giảm quá trình phân giải fibribin và có lẽ còn có vai trò quan trọng của tăng α2 antiplasmin. Tăng ngưng tập tiểu cầu.
Chữa hội chứng thận hư như thế nào cho đúng ?
Một số thuốc chữa hội chứng bệnh hư:
Bệnh sinh của hội chứng thận hư là tổn thương cầu thận do phức hợp miễn dịch, do đó chữa cơ bản là sử dụng thuốc ức chế miễn dịch. Một số thuốc thường được sử dụng là:
- Corticoit: prednisolon (viên 5mg).
– Chữa tấn công: người lớn 1-1,5mg/kg/24giờ, trẻ em 2mg/kg/24giờ. Thời gian uống trung bình 2 tháng, có thể kéo dài 3-4 tháng (với thể viêm cầu thận màng tăng sinh). Cho uống một lần vào 8 giờ sáng, sau khi ăn.
– Chữa duy trì: khi hết thời gian chữa tấn công, giảm liều dần mỗi tuần 10mg. Khi giảm xuống còn 1/2 liều tấn công (0,5-0,75mg/kg/24giờ) thì duy trì liều này trong thời gian 4-6 tháng. Hết thời gian duy trì, giảm liều dần mỗi tuần 5mg cho đến khi hết. Một số nhà khoa học Y học khuyên trước khi ngừng chữa nên tiêm bắp ACTH (synacthen ống 1ml chứa 1mg ACTH) 1mg/ngày trong 2 ngày liền để kích thích tuyến thượng thận bài tiết corticoit.
– Prednisolon là loại thuốc thường được sử dụng nhất trong chữa hội chứng thận hư, và thuốc cũng tỏ ra có hiệu quả nhất. Tuy nhiên đáp ứng với chữa bằng prednisolon hình như phụ thuộc vào thể tổn thương giải phẫu bệnh của bệnh cầu thận gây nên hội chứng thận hư. Người ta đánh giá hiệu quả đáp ứng với chữa bằng prednisolon sau khi hết thời gian chữa tấn công. Có một số dạng đáp ứng như sau:
+ Đáp ứng hoàn toàn: protein niệu âm tính trên 1 năm; nếu âm tính nhiều năm có thể coi là khỏi.
+ Đáp ứng không hoàn toàn (đáp ứng một phần): khi protein niệu giảm xuống dưới 3,5g/24giờ, nhưng không trở về âm tính được.
+ Không đáp ứng: protein niệu tuy có giảm, nhưng không xuống dưới 3,5g/24giờ được.
+ Phụ thuộc corticoit: chữa bằng corticoit, protein niệu về âm tính nhưng khi giảm liều hoặc ngừng điều trị, bệnh lại tái phát. Chữa lại bằng corticoit liều tấn công thì bệnh lại đáp ứng làm không thể giảm liều corticoit được.
– Đối với một số trường hợp đáp ứng không hoàn toàn, không đáp ứng hoặc phụ thuộc corticoit, người ta phối hợp corticoit với endoxan thì có thể lại cho đáp ứng tốt. Hoặc chuyển sử dụng một số thuốc khác như: methylprednisolon, cyclosporin A. Một số nhà khoa học Y học sử dụng phương pháp truyền methylprednisolon liều mạnh (pulse therapy): truyền tĩnh mạch 1000mg methylprednisolon/ngày truyền trong vòng 5giờ, truyền 3 ngày liền; sau đó cho uống duy trì bằng prednisolon 0,5mg/kg/ngày, cũng cho kết quả tốt.
- Methyl prednisolon: Thuốc có biệt dược là medrol, viên 4mg, 16mg (4mg tương đương 5mg prednisolon). Phương pháp dùng tương tự prednisolon. Trước khi ngừng thuốc cần giảm liều dần.
- Cyclophosphamit (endoxan viên 50mg): Cyclophosphamit là thuốc ức chế miễn dịch thuộc nhóm alkin hoá. Liều dùng 2mg/kg/24giờ, thời gian uống trung bình 2 tháng, khi ngừng thuốc không cần giảm liều.
- Clorambucin: Clorambucin cũng thuộc nhóm alkin hoá, viên 2mg. Liều 4-8mg/ngày trong thời gian 3-6 tuần.
- Cyclosporin A:
– Là thuốc ức chế miễn dịch mạnh, được sử dụng trong chống thải ghép cơ quan. Thuốc được ứng dụng trong chữa hội chứng thận hư kháng với corticoit.
Cyclosporin A: viên 25mg, 50mg, 100mg. Neoran: viên 25mg, 50mg, 100mg.
– Liều trung bình 100mg/24giờ. Thuốc có thể gây độc với thận. Hiệu quả, liều lượng và kinh nghiệm sử dụng cyclosporin A trong chữa hội chứng thận hư còn ít và đang được tiếp tục nghiên cứu.
Tác dụng phụ và một số biến chứng của thuốc
- Tác dụng phụ của corticoit:
– Với hệ cơ, xương:
+ Đau cơ, teo cơ do tác dụng dị hoá protein của corticoit.
+ Loãng xương có thể gây gãy xương tự phát hoặc sau một sang chấn nhẹ, xẹp lún thận đốt sống.
+ Hoại tử vô khuẩn xương, hay gặp hoại tử vô khuẩn chỏm xương đùi.
– Với hệ tiêu hoá:
+ Loét dạ dày, hành tá tràng: hay gặp viêm hoặc loét dạ dày
+ Chảy máu dạ dày, tá tràng: có thể xảy ra trên bệnh nhân đã có viêm, loét dạ dày-tá
tràng từ trước hoặc xảy ra khi dùng corticoit.
+ Thủng dạ dày, thủng ruột.
+ Viêm tuỵ.
– Với hệ tim mạch:
+ Tăng huyết áp nặng lên với bệnh nhân đã có tăng huyết áp từ trước, hoặc xuất hiện tăng huyết áp sau khi dùng thuốc.
+ Giữ muối, giữ nước gây phù, làm suy tim ứ huyết nặng lên.
+ Gây kiềm huyết dẫn tới giảm kali máu; giảm kali máu nặng có thể xảy ra khi dùng phối hợp với thuốc lợi tiểu thải muối.
– Với chuyển hoá:
+ Làm khởi phát đái tháo đường hoặc làm đái tháo đường nặng lên.
+ Có thể gây hôn mê do tăng thẩm thấu mà không tăng xeton máu ở bệnh nhân đái tháo đường.
+ Gây tăng mỡ máu.
+ Gây phù dạng Curshing.
– Với hệ nội tiết:
+ Trẻ em chậm lớn.
+ Phụ nữ có thể gây vô kinh thứ phát.
+ Mất điều chỉnh hệ hạ não-tuyến yên-thượng thận.
– Với hệ thần kinh:
+ Rối loạn tâm thần.
+ Biểu hiện giảm hoạt động điện não.
– Với mắt:
+ Gây tăng nhãn áp (glocom).
+ Đục thể thuỷ tinh sau và dưới bao.
– Ức chế tế bào xơ:
+ Làm chậm liền sẹo vết thương.
+ Teo tổ chức dưới da.
– Gây giảm đáp ứng miễn dịch: Dễ nhiễm khuẩn: nhiễm vi khuẩn, vi rút, vi sinh vật, nấm, ký sinh trùng đặc biệt là lao, viêm gan virút.
– Hội chứng sau cắt thuốc:
+ Suy thượng thận cấp do cắt thuốc đột ngột, có thể gây tử vong.
+ Suy thượng thận muộn.
- Biến chứng của cyclophosphamit: Cyclophosphamit là thuốc ức chế miễn dịch thuộc nhóm alkin hoá, tác động chủ yếu lên DNA của tế bào. Thuốc có ái lực mạnh với vùng mang điện tích âm của phân tử DNA bằng phương pháp gắn vào cromatit. Một số phân tử guanin là một trong những vị trí đầu tiên chịu tác dụng này. DNA sau khi bị alkin hoá sẽ mã hoá sai một số phân tử mRNA, gây biến đổi sâu sắc quá trình phân chia tế bào. Thuốc làm giảm bạch cầu hạt, giảm tiểu cầu nên cần theo dõi công thức máu hàng tuần. Khi số lượng bạch cầu giảm < 3,0 x 109/l, phải ngừng thuốc và cho uống leucogen để nâng số lượng bạch cầu lên. Thuốc có thể gây nôn và viêm bàng quang xuất huyết.
- Biến chứng của clorambucin: Khi dùng phối hợp clorambucin với bacbiturat thì sẽ làm tăng độc tính của clorambucin. Thuốc làm giảm bạch cầu hạt và tiểu cầu nhưng hồi phục nhanh sau khi ngừng thuốc, cần theo dõi công thức máu hàng tuần. Thuốc còn độc với gan, viêm da, xơ hoá phổi và dị ứng kèm theo sốt.
Điều trị triệu chứng hội chứng thận hư
- Phù: Sử dụng thuốc lợi tiểu để duy trì lượng nước tiểu hàng ngày 1,5-2lít. Nếu phù nhiều nên sử dụng lasix đường tiêm tĩnh mạch, có thể dùng 2, 4, 6, 8 ống/ngày tuỳ theo đáp ứng của từng bệnh nhân. Khi đã sử dụng liều cao lasix mà lượng nước tiểu vẫn không đạt được 1000ml/24 giờ thì có thể:
– Do protein máu quá thấp làm áp lực keo máu giảm nhiều, gây thoát dịch từ lòng mạch ra khoang gian bào. Phù nặng nhưng thể tích máu lưu thông lại giảm, làm giảm mức mọc cầu thận, lượng dịch lọc đi tới quai Henle giảm làm giảm đáp ứng với lasix. Cần nâng áp lực keo máu lên bằng phương pháp truyền đạm. Khi nồng độ protein máu tăng lên > 60g/l sẽ gây đáp ứng tốt với lasix. Lúc này cần theo dõi lượng nước tiểu 24giờ cẩn thận để điều chỉnh liều lasix, tránh gây mất nước- điện giải và tụt huyết áp.
– Do cường aldosterol thứ phát: vì khối lượng máu lưu thông giảm, làm giảm lưu lượng máu qua thận đã kích thích gây tăng tiết renin làm tăng aldosterol thứ phát. Tăng aldosterol làm tăng tái hấp thu natri ở ống lượn xa và ống góp. Vì vậy, có thể kết hợp lasix với thuốc kháng aldosterol như: spironolacton, aldacton (viên 100mg cho 4 viên/ngày).
– Do giảm lượng natri đi tới quai Henle: có thể do bệnh nhân ăn nhạt quá lâu ngày gây giảm natri máu. Lượng natri đi tới quai Henle giảm cũng làm giảm đáp ứng với lasix. Có thể cho bệnh nhân ăn mặn trở lại hoặc tiêm tĩnh mạch 5ml natri-clorua 10% sẽ gây được đáp ứng với lasix. Quyết định tiêm natri-clorua ưu trương phải rất thận trọng, chỉ tiêm khi xác định chắc chắn có giảm natri tổng lượng, nếu không sẽ gây tăng natri tổng lượng và làm phù tăng lên.
– Cần lưu ý khi chữa bằng corticoit hoặc một số thuốc ức chế miễn dịch khác có hiệu quả, sẽ làm lượng nước tiểu tăng lên. Khi bệnh nhân đáp ứng với thuốc lợi tiểu, có thể đái nhiều gây mất nước-điện giải, nhất là giảm kali máu và tụt huyết áp gây nguy hiểm. Vì vậy cần theo dõi chặt chẽ, điều chỉnh liều lượng thuốc lợi tiểu và bổ sung kali kịp thời.
– Nếu bệnh nhân có tràn dịch màng phổi, tràn dịch màng bụng, tràn dịch màng tinh hoàn thì không nên chọc tháo dịch. Chỉ chọc tháo dịch khi có chèn ép gây khó thở. Vì chọc tháo dịch, dịch sẽ tái lập nhanh đồng thời gây mất protein lại làm phù và tràn dịch nặng hơn. Khi bệnh nhân đáp ứng với chữa bằng thuốc ức chế miễn dịch và thuốc lợi tiểu, dịch sẽ được hấp thu hết và không để lại di chứng.
- Tăng huyết áp: Nếu bệnh nhân có tăng huyết áp, phải dùng thuốc hạ huyết áp để đưa huyết áp về mức bình thường. Nhóm thuốc chẹn dòng canxi thường được chọn sử dụng.
- Điều chỉnh tăng lipit máu: Tăng lipit máu là hậu quả của giảm áp lực keo máu, đã kích thích gan tăng tổng hợp lipit; đồng thời do mất qua nước tiểu một số enzym chuyển hoá lipit. Khi hội chứng thận hư giảm hoặc hết, lipit máu sẽ dần trở về giới hạn bình thường. Vì vậy một số nhà khoa học Y học chủ trương không cần chữa hạ lipit máu; nhưng nhiều nhà khoa học Y học cho rằng, tăng lipit máu sẽ góp phần làm tăng biến chứng vữa xơ động mạch ở bệnh nhân bị bệnh thận. Do đó, vẫn cần thiết phải hạ lipit máu xuống mức bình thường. Trong hội chứng thận hư, tăng nhiều cholesterol và triglycerit, do đó nhóm fibrat thường được lựa chọn như lipanthyl, lipavlon.
- Chữa và dự phòng nhiễm khuẩn:
– Nhiễm khuẩn dù ở bất kỳ cơ quan nào trong cơ thể, đều làm tăng lượng phức hợp kháng nguyên-kháng thể trong máu. Do đó, sẽ khởi phát một đợt tiến triển nặng lên của bệnh cầu thận hoặc làm hội chứng thận hư nặng lên. Vì vậy, nếu có nhiễm khuẩn thì phải chữa tích cực. Nếu không có nhiễm khuẩn, phải có biện pháp dự phòng, đặc biệt chú ý là một số nhiễm khuẩn ở họng, amygdal, chân răng, nhiễm khuẩn ngoài da. Có thể cho bệnh nhân tiêm bắp benzathyl penicillin 1,2 triệu đơn vị mỗi tháng trong nhiều năm. Cần lưu ý, có nhiều thuốc kháng sinh độc với thận, do đó sử dụng kháng sinh cần lựa chọn cẩn thận. Nhóm kháng sinh bêta lactamin ít độc với thận nhất, nhóm aminoglycozit rất độc với thận.
– Một số nhiễm khuẩn đặc hiệu (như lao, viêm gan virut) dễ xảy ra ở bệnh nhân có hội chứng thận hư. Vì bản thận hội chứng thận hư đã gây giảm đáp ứng miễn dịch vì giảm protein máu, mất globulin qua nước tiểu, đồng thời với dùng thuốc ức chế miễn dịch. Do vậy, trước khi chữa cần xét nghiệm HBsAg, phản ứng Mantoux, chụp X quang tim – phổi.
Chữa và dự phòng một số biến chứng
Nhiễm khuẩn dù ở bất kỳ bộ phận nào trong cơ thể, đều làm tăng lượng phức hợp kháng nguyên-kháng thể trong máu. Do đó, sẽ khởi phát một đợt tiến triển nặng lên của bệnh cầu thận và làm hội chứng thận hư nặng lên. Vì vậy nếu có nhiễm khuẩn thì phải điều trị tích cực. Nếu không có nhiễm khuẩn phải có biện pháp đề phòng, đặc biệt chú ý các nhiễm khuẩn họng, amydal, chân răng, nhiễm khuẩn ngoài da. Có thể cho bệnh nhân tiêm bắp bezathyl penicillin lọ 1,2 triệu đơn vị, 1 lọ mỗi tháng trong nhiều năm. Cần lưu ý, có nhiều thuốc kháng sinh độc với thận như nhóm amynoglycozid. Do đó, sử dụng kháng sinh cần lựa chọn cẩn thận, nhóm kháng sinh beta lactamin ít độc với thận nhất.
Theo các bác sĩ đa khoa/chuyên khoa thì: Một số dấu hiệu điển hình của nhiễm khuẩn đặc hiệu như lao, viêm gan virus dễ xảy ra ở bệnh nhân có hội chứng thận hư. Vì bản thân bệnh nhân hội chứng thận hư đã giảm đáp ứng miễn dịch do giảm protein máu, mất globulin qua nước tiểu, đồng thời do dùng thuốc ức chế miễn dịch. Vì vậy trước khi điều trị corticoid và thuốc ức chế miễn dịch khác cần xét nghiệm HBsAg, phản ứng mantoux, chụp X-quang tim phổi để kiểm tra.
Chế độ dinh dưỡng và chăm sóc bệnh nhân mắc hội chứng thận hư
– Đối với bệnh nhân chưa có suy thận: nồng độ urê, creatinin máu trong giới bình thường thì cho chế độ ăn tăng protein. Lượng protein cung cấp hàng ngày phải bằng lượng protein theo nhu cầu cơ thể (1g/kg/24giờ) cộng với lượng protein mất qua nước tiểu trong 24 giờ.
– Đối với bệnh nhân đã suy thận: lượng protein cung cấp hàng ngày phải giảm tuỳ theo giai đoạn suy thận (xem chế độ ăn đối với người suy thận).
– Cung cấp đủ năng lượng, nhất là với trẻ em để hạn chế suy dinh dưỡng do hội chứng thận hư. Cung cấp đủ vitamin; chất khoáng, nhất là canxi.
– Lượng natri: nếu phù thì phải cho bệnh nhân ăn nhạt, lượng natri ăn hàng ngày không quá 3g (lượng natri này đã có sẵn trong thực phẩm). Nếu không có phù, không cần ăn nhạt tuyệt đối.
– Đối với kali: nếu bệnh nhân có thiểu niệu hoặc vô niệu thì cần hạn chế lượng kali trong thức ăn vì có nguy cơ tăng kali máu. Nếu bệnh nhân có đái nhiều do dùng thuốc lợi tiểu gây mất kali, làm giảm kali máu thì cần phải bù kali bằng chế độ ăn hoặc thuốc như: panagin, kaleorit (viên 0,6 hoặc 1,0 cho 1g/24giờ), hoặc dung dịch kaliclorua 15% (cho 10-20 ml/ngày).
Nguồn Y sĩ đa khoa : TS. Hà Hoàng Kiệm (Bệnh học nội khoa HVQY)

